06. TRÁFICO DE LEUCOCITOS
Las células inmunocompetentes, para desarrollar adecuadamente sus funciones defensivas, necesitan circular por todo el organismo y la vez concentrarse en ciertos órganos donde pueden interactuar entre ellas. Así es células se concentran en los tejidos linfoides y están en permanente moviéndose a través de los vasos linfáticos y sanguíneos.

Moléculas de adhesión
Estas moléculas se encuentran en la superficie de los leucocitos, endotelios y otras células y hacen posible la adhesión de unos leucocitos con otros, lo que permite la comunicación entre leucocitos, fenómeno indispensable en la generación de la respuesta i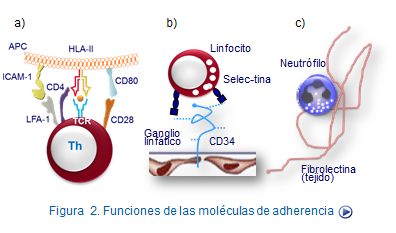
Hay cuatro familias principales de moléculas de adhesión celular. Estas son:
Selectinas. Estas moléculas son necesarias para la migración por una parte de los leucocitos a los nódulos linfoides periféricos durante la circulación linfocitaria y por otra de que estas células se asienten en los focos inflamatorios locales (Figura: Selectinas e integrinas). Las selectinas ejercen su efecto uniéndose a carbohidratos, como mucinas y son de tres tipos selectinas, L, E y P dependiendo respectivamente de su presencia en leucocitos, eritrocitos o plaquetas (Tabla:Selectinas y sus ligandos).
La integrinas posen una gran movilidad sobre la membrana celulares, lo que le permite formar agrupamientos que facilitan su función adhesiva y su capacidad de transmitir señales al interior celular (Figura:Activación integrinas).
Superfamilia de inmunoglobulinas implicadas en adherencia. Algunos miembros de la superfamilia de las Igs, tales como ICAM‑1, ICAM‑2, VCAM‑1 y PECAM, poseen funciones de adherencia de leucocitos a células endoteliales, facilitando así la extravasación y la migración a tejidos (Tabla: Superfamilia Igs y adherencia).
Quimiocinas
Las quimiocinas secretadas se unen a proteínas de la matriz extracelular donde se cree que permanecen inmovilizadas sin pasar a la circulación. Esto favorece su permanencia en el lugar de producción y hace posible la migración de los leucocitos a través del gradiente de concentración creado.
Todas poseen residuos de cisteína, que se unen formando dos puentes desulfuro, esenciales para la actividad de la molécula.


Receptores de quimiocinas. Las quimiocinas ejercen su función uniéndose a receptores celulares que, a diferencia de la citocinas, no son específicos para cada molécula, pudiendo el mismo receptor unir diferentes quimiocinas. Presentan una estructura similar a los receptores de la familia de la rodopsina. Los receptores específicos se unen a un sólo tipo de ligando, siendo el ejemplo más representativo el IL-8RA o CXCR1 que únicamente une a la IL-8.
Tráfico normal de leucocitos
Los movimientos de los leucocitos en situación de normalidad, esto es en ausencia de infección, está condicionada por múltiples factores y circunstancias.En este vídeo puede apreciarse como un neutrófilo persigue a una bacteria, al mismo tiempo que respete las células propias.
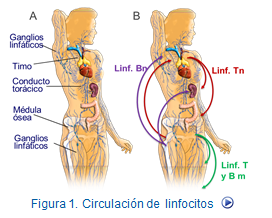
En general los linfocitos maduros abandonan el timo (linfocitos T) o la médula (linfocitos B) y migran hacia los ganglios linfáticos y bazo en donde se almacena transitoriamente a la espera de la llegada de los antígenos. Sin embargo, pueden retornan al torrente circulatorio de manera espontanea o después de ser estimulados. Este fenómeno se conoce como recirculación de linfocitos y es consecuencia, de la expresión diferencial de moléculas de adhesión en los leucocitos, por una parte, o en el endotelio de los vasos y tejidos influenciados por la presencia de moléculas de adhesión y quimiocinas (figura: Tráfico de leucocitos).

Circulación de linfocitos novatos
Los linfocitos que no han tenido contacto con los antígenos, “linfocitos novatos” suelen encontrarse en los ganglios, en donde reciben el estímulo antigénico y se trasformarán en linfocitos activados y después en linfocitos memoria. El proceso de fijación en los ganglios, se hace a través del endotelio que recubre las vénulas de los mismos y que expresan moléculas de adhesión de las familias de las selectinas E y las mucinas.

Circulación de linfocitos memoria
Los linfocitos memoria, que son aquellos que ya han tenido contacto con antígenos, presentan un patrón de recirculación diferente, a los “novatos”. En ello influye el hecho de presentar un patrón de expresión de moléculas de adhesión diferentes. Los linfocitos de memoria muestran una expresión mayor de LFA‑1, integrinas β1 y CD44 en comparación con los linfocitos novatos (Figura: Extravasación leucocitaria y Figura: Circulación sanguínea y linfática).
 Los linfocitos memoria normalmente circulan desde los órganos linfoides secundarios a los tejidos no linfoides como la piel o la lámina propia intestinal. Los linfocitos que circulan preferencialmente hacia la piel corresponden a células CD45R+, CD45RA-, que expresan el carbohidrato CLA y poseen grandes cantidades de la integrina VLA‑4.
Los linfocitos memoria normalmente circulan desde los órganos linfoides secundarios a los tejidos no linfoides como la piel o la lámina propia intestinal. Los linfocitos que circulan preferencialmente hacia la piel corresponden a células CD45R+, CD45RA-, que expresan el carbohidrato CLA y poseen grandes cantidades de la integrina VLA‑4.
Estas células que migran en forma preferencial a la piel o al intestino, no permanecen en los tejidos largo tiempo, sino que, a través de los vasos linfáticos, migran de nuevo hacia los ganglios linfáticos regionales y de ahí, a través del conducto torácico, alcanzan nuevamente el torrente sanguíneo, completándose así un ciclo que se puede repetir en múltiples ocasiones.

Ante una infección el tráfico de leucocitos es distinto al que se presenta en circunstancias normales. Básicamente un gran contingente de estas células migran al foco inflamatorio a través de un proceso preciso y complejo. La inflamación local consiste precisamente en la extravasación de líquido y células hacia el lugar de la inflamación.
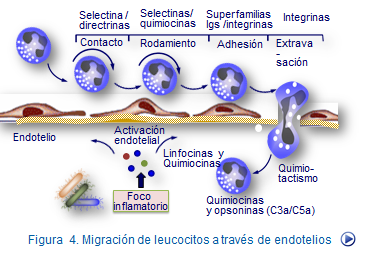
Como la inflamación puede ser aguda o crónica, en el primer caso, el infiltrado inflamatorio es principalmente de leucocitos neutrófilos, en tanto que en el segundo caso son principalmente linfocitos y monocitos. En la extravasación de leucocitos participan en forma secuencial diversas moléculas de adhesión y citocinas siguiendo las siguientes fases:
- Interacción inicial de los leucocitos con el endotelio.
- Rodamiento de leucocitos sobre el endotelio.
- Activación de los leucocitos
- Adhesión firme al endotelio y finalmente y
- Extravasación y migración transendotelial a tejidos.
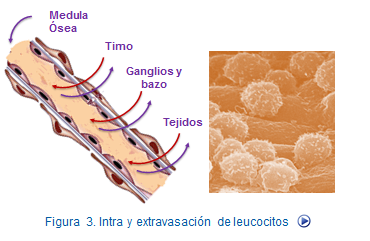
Como consecuencia, los leucocitos migran hacia otros tejidos y órganos abandonando el torrente sanguíneo siguiendo un patrón que es equivalente para neutrófilos, monocitos y linfocitos (Figura: Migración a través de endotelios).
Interacción inicial con endotelios.
En condiciones fisiológicas los leucocitos del torrente sanguíneo contactan de forma aleatoria y fugaz con las células endoteliales. Sin embargo si esto se realiza en condiciones no fisiológicas, como en un foco infeccioso, en el intersticio se están generando C5a, TNF-α, IL‑1, entre otros. 
Rodamiento de leucocitos
El rodamiento de leucocitos sobre el endotelio activado es consecuencia de interacciones entre moléculas de adhesión celular, que son fácilmente reversibles, y de una avidez tal que permiten que los leucocitos se desplacen sobre la superficie endotelial permaneciendo adheridos a la misma. Las moléculas que permiten este tipo de interacciones son principalmente las selectinas y sus ligandos.
Activación leucocitaria
En el foco inflamatorio se generan substancias que poseen la capacidad de activar a los leucocitos. Entre estas sustancias destacan péptidos bacterianos o endógenos por ejemplo, C5a, factor activador de plaquetas o leucotrieno B4 y otros. También es esencial en esta fase la participación de quimiocinas producidas por el endotelio, que actuarían facilitando la activación de los leucocitos ya en fase de rodamiento sobre el mismo endotelio.

El fenómeno de activación leucocitaria al endotelio es aparentemente muy rápido y resulta en la generación de señales que inducen la activación de las integrinas de la membrana (integrinas β-2 en el caso de los neutrófilos e integrinas β-1, β-2 y β-7 en el caso de los linfocitos), ya que poseen una alta capacidad de adherencia cuando se unen a sus ligandos VLA-1.
Extravasación y migración en tejidos
Por último, se produce la extravasación de leucocitos y posterior migración de los mismos a través del tejido circundante. Esto implica que ocurran fenómenos de adhesión dinámicos que permitan el movimiento de la célula a otros tejidos. No se conoce con precisión el mecanismo de la extravasación y migración de leucocitos, pero las integrinas α4/β1, α5/β1 y LFA‑1, así como las moléculas CD44 y CD31 parecen estar involucradas.

Así la migración de leucocitos del torrente sanguíneo hacia diversos tejidos es un fenómeno que está finamente regulado por tres factores: las moléculas de adhesión expresadas por el leucocito, las expresadas por las células endoteliales y el tipo de factor quimiotáctico que se está produciendo en el tejido circundante.




